Atriale Tachykardien
Fokale atriale Tachykardien entstehen in umschriebenen Vorhofarealen (daher die Bezeichnung "fokal) und sind durch einen regelmäßigen atrialen Rhythmus mit einer Frequenz von über 100 Schlägen/min charakterisiert. Als obere Grenzfrequenz gilt etwa 240-250 Schläge/min. Solange die Leitungskapazität des AV-Knotens nicht erschöpft ist werden atriale Tachykardien 1:1 auf die Kammern übergeleitet. Ursächlich können abnorme Automatie, getriggerte Aktivität oder Mikro-Reentry (funktioneller Wiedereintritt) verantwortlich sein. Basiert die atriale Tachykardie auf einem Makro-Reentry, liegt Vorhofflattern vor, das separat besprochen wird.
Eine Sonderform der atrialen Tachykardie ist die Sinusknoten-Reentry-Tachykardie und die inadäquate Sinustachykardie, deren Ursprung im Bereich der Crista terminales in Abhängigkeit vom autonomen Tonus variiert.
Wenn die P-Wellen-Morphologie variiert (mindestens drei unterschiedliche Morphologien), wird von einer multifokalen atrialen Tachykardie gesprochen.
WICHTIGER HINWEIS ZUR EKG-DIAGNOSTIK ATRIALER TACHYKARDIEN!
Im Vordergrund steht die Identifikation abnormer P-Wellen, die eine Frequenz >100/min aufweisen. Ihre Konfiguration unterscheidet sich von der bei Sinusrhythmus. Die P-Wellen können mit der T-Welle verschmelzen. Zusätzliche P-Wellen können im QRS-Komplex verborgen sein (z.B. bei 2:1 atrioventrikulärer Überleitung).
Fokale atriale Tachykardie
Jedem QRS-Komplex geht eine P-Welle voraus, deren Morphologie sich von der Morphologie bei Sinusrhythmus unterscheidet. Zu Beginn der Tachykardie lässt sich relativ oft eine Verkürzung der PQ-Dauer feststellen (im Sinne einer Anpassung der AV-Leitung an die hohe Frequenz). Sie ist im weiteren Arrhythmieverlauf konstant. Oft lässt sich zu Beginn eine Frequenzzunahme und vor einer spontanen Terminierung eine Frequenzabnahme beobachten (so genanntes Warming-up und Cooling-down).
Die Ausrichtung der P-Welle im 12-Kanal-EKG gibt Auskunft über den Ursprung der Arrhythmie. Besonders hilfreich bei der Arrhythmielokalisation haben sich die Ableitungen aVL und V1 erwiesen.
- Eine positive P-Welle in V1 und negative P-Wellen in I und aVL sprechen für einen linksatrialen Ursprung der Arrhythmie.
- Ist die P-Welle positiv in II, III und aVL, so spricht dies für einen rechtsatrialen Ursprung.
Bezüglich ausführlicherer Algorithmen anhand derer sich der Ursprung der Tachykardie im Detail abschätzen lässt, sei auf die spezielle Literatur verwiesen.
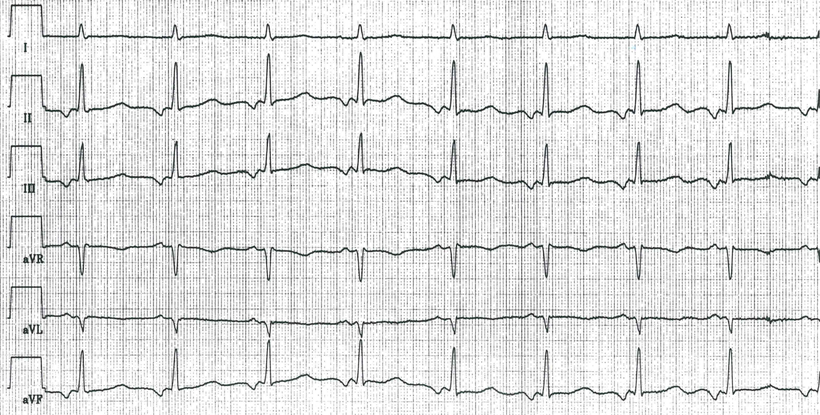
Abb.: Im Langzeit-EKG dokumentierter Beginn einer atrialen Tachykardie.
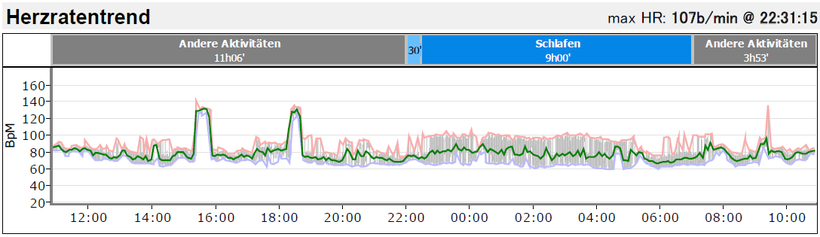
Abb.: Zwei länger anhaltende Episoden atrialer Tachykardien, wie sie sich im Herzratentrend des Langzeit-EKG-Befundes widerspiegeln (selber Patient, wie oben)). Die angegebene maximale Herzfrequenz bezieht die Tachykardie nicht mit ein.
Atriale Extrasystolen und Tachykardien sind die Auslöser (Trigger) von Vorhofflimmern. In vielen Fällen stammen diese Arrhythmien aus den Pulmonalvenen (sie entstehen dort, wo atriales Myokard in die Vene hineinragt). Sie können Vorhofflimmern nicht nur auslösen, sondern auch unterhalten. Bei manchen Patienten dominieren solche häufigen atrialen Extrasystolen, Salven und Tachykarden, ohne das regelrechtes Vorhofflimmern zustande kommt (nachfolgende Abbildung). .
Abb.: 59-jährige Patientin mit einer atrialen Tachykardie mit Ursprung im Bereich des Ostiums des Koronarsinus. In den inferioren Ableitungen (II, III, avF) sind die P-Wellen negativ (kaudo-kraniale Erregungsausbreitung). Extremitätenableitungen. 25 mm/s.
Abb.: 59-jährige Patientin (wie oben) mit einer atrialen Tachykardie mit Ursprung im Bereich des Ostiums des Koronarsinus. In den Brustwandableitungen verläuft die P-Welle rechtspräkordial zunächst isoelektrisch und dann positiv, linkspräkordial kommen negative P-Wellen, die manchmal auch biphasisch sind, zur Darstellung. Extremitätenableitungen. 25 mm/s.
Abb.: Atriale Tachykardie mit 2:1 atrioventrikulärer Überleitung bei einer 66-jährigen Patientin mit paroxysmalem Vorhofflimmern. Die der T-Welle nachfolgenden P-Wellen sind negativ in den Ableitungen II, III und aVF. Dass es sich bei den der T-Welle nachfolgende Deflektionen um P-Wellen handelt, bedarf eines sehr genauen Hinsehens. Mit Hilfe des Rhythmusstreifens (Abbleitung II, unten) fällt die Identifikation von P-Wellen leichter. Die nachfolgende Abbildung zeigt das Protokoll des bei der Patientin durchgeführten Belastungs-EKGs (siehe die Legende).
Abb.: Auf Schwierigkeiten bei der Diagnostik von atrialen Tachykardien mit 2:1 atrioventrikulärer Überleitung wurde oben hingewiesen. Helfen kann ein Belastungs-EKG: bei atrialer Tachykardie mit 2:1 atrioventrikulärer Überleitung bleibt die Frequenz (8. Spalte von llinks) meistens mehr oder weniger starr - wie in diesem Beispiel. In der Erholungsphase fehlt die ansonsten charakteristische Frequenznormalisierung. Freundlicherweise zur Verfügung gestellt von Dr. J. Gadow (Berlin). In Abhängigkeit von der Vorhoffrequenz und der unter Belastung besser werdenden Leitfähigkeit des AV-Knoten kann aber auch eine Zunahme der Kammerfrequenz unter Belastung resultieren.
Abb.: Repetitiv auftretende, nicht-anhaltende atriale Tachykardien von variierender Dauer. Solche atriale Tachykardien sind vermehrt mit der Auslösung von Vorhofflimmern assoziiert. Diese Rhythmusstörungen stammen oft aus den Pulmonalvenen und lassen sich durch eine Pulmonalvenenisolation wirksam behandeln.
Atriale Tachykardien nach Katheterablation von Vorhofflimmern
In etwa 20 - 30% der Fälle treten atriale Tachykardien auch nach einer Katheterablation von Vorhofflimmern auf. Oft sind sie ein vorübergehendes Phänomen, das langfristig wieder ausbleibt. Sie treten umso häufiger auf, je ausgedehnter die abladierenden Maßnahmen waren (insbesondere bei Katheterablation von persistierendem Vorhofflimmern und/oder mehreren Prozeduren). Nicht selten steht in solchen Fällen bei erneuten Ablationen nicht mehr das Vorhofflimmern, sondern die atriale Tachykardie, die in Zusammenhang mit einem durch die Ablation geschaffenen neuen arrhythmogenen Substrat auftritt, im Vordergrund.
Abb.: 72-jähriger Patient mit einer atrialer Tachykardie (2:1 atrioventrikuläre Überleitung, Vorhoffrequenz 234/min, Kammerfrequenz 117/min) 6 Jahre nach einer Pulmonalveneninsolation wegen peristierenden Vorhofflimmerns. Zunächst könnte man meinen, dass Vorhofflimmern vorliegt, dadu sind aber die RR-Abstände zu regelmäßig. Die Identifikation von Vorhofaktionen (blaue Kreise) gelingt am besten in V1, wobei eine P-Welle zum Zeitpunkt der T-Welle auftritt. Da zwischen den Vorhofaktionen eine isolelektrische Linie nachweisbar ist, handelt es sich um eine atriale Tachykardie und kein Vorhofflattern. Diagnostisch wegweisend ist auch der starre Rhythmus mit einer Frequenz, die nicht nur erhöht ist, sondern die auch fast jede Schwankung vermissen lässt.
Multifokale atriale Tachykardie
Die Morphologie der P-Wellen variiert von Schlag-zu-Schlag. Solche Tachykardien neigen dazu in unaufhörlicher Form aufzutreten. Multifokale atriale Tachykardien müssen insbesondere gegenüber Vorhofflimmern abgegrenzt werden. Die Rhythmusstörung findet sich in erster Linie bei Patienten mit pulmonalen Erkrankungen. Eine elektrische Kardioversion ist oft nicht hilfreich.

Abb.: Multifiokale atriale Tachykardie. Mehrere P-Wellen-Morphologien lassen sich unterscheiden. 75-jähriger jähriger Patient mit chronisch obstruktiver Atemwegserkrankung. 25 mm/s.
Differenzialdiagnosen
Bei einer fokalen atrialen Tachykardie kommen folgende Tachykardien als Differenzialdiagnosen in Frage:
- eine AV-Knoten-Reentry-Tachykardie,
- eine AV-Reentry-Tachykardie (bei WPW-Syndrom oder einer lediglich retrograd leitenden akzessorischen Bahn) und
- Vorhofflattern.
Wichtigste Kriterien für die Abgrenzung gegenüber diesen Tachykardieformen sind die Klinik (eher fortgeschrittenes Lebensalter, oft liegt begleitend eine strukturelle Herzerkrankung vor, durchgeführte Katheterablation von Vorhofflimmern) und ein PQ-Intervall, dass kürzer als das RP-Intervall ist. Bei einem AV-Block I. Grades hilft dieses Kriterium allerdings nicht weiter. Zur Abgrenzung gegenüber Vorhofflattern kann die Gabe von Adenosin sinnvoll sein.
Die multifokale atriale Tachykardie wird manchmal mit Vorhofflimmern verwechselt. Hilfreich für die Abgrenzung gegenüber Vorhofflimmern ist das Vorhandensein isolektrischer Segmente zwischen den einzelnen, separierbaren Vorhofaktionen.
Literatur
- Page RL, Joglar JA, Caldwell MA, et al. 2015 ACC/AHA/HRS Guideline for the Management of Adult Patients With Supraventricular Tachycardia. Circulation 2015.